Genèse de l’information clinique ; de la plainte aux concepts opératoires en médecine de famille
Dr Marc Jamoulle, Michel Roland
Santé conjuguée n° 46 - octobre 2008
Identifier, analyser et traduire en concepts opératoires les problèmes relevés lors d’un contact avec un patient peut se faire selon une grille de lecture à deux axes qui est présentées ici en même temps qu’un exercice permettant de se familiariser avec la démarche. On verra ainsi comment des concepts abstraits tels que par exemple la globalité ou l’intégration font partie de l’activité quotidienne du médecin de famille et à quels difficultés il doit faire face dans le bref temps de la consultation et dans la prise en charge longitudinale.
Faire de l’ordre
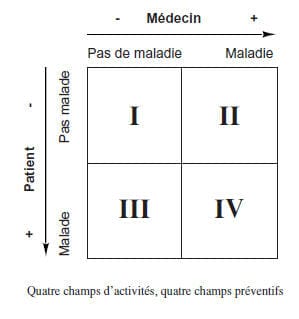
En thermodynamique, l’entropie est la mesure du désordre d’un système. Le degré de désordre est la mesure de l’incertitude. Tout gain d’information est donc lié à une diminution de l’entropie. La néguentropie d’une source est donc la quantité d’information moyenne véhiculée par un message1. En médecine, mutatis mutandis, le contact entre le médecin et le patient génère une certaine quantité d’information qui peut amener à limiter le désordre conceptuel qui caractérise généralement la situation que le patient amène. Cette rencontre entre médecin et patient en médecin de famille se place tout aussi bien dans le domaine du faire que dans le domaine de l’être et cette dualité explique en partie la difficulté de cette discipline. Ordonner le contenu de la consultation permet au praticien et au patient de déterminer les problèmes en cours et de fixer des buts à atteindre. Encore faut-il que les parties s’entendent sur le contenu de l’échange et sur leur agenda respectif ce qui est en soi un challenge2. Pour que le contenu de la rencontre soit identifiable, il faut conceptualiser les différents items proposés par le patient d’une façon reproductible entre observateurs différents. Il s’agit donc d’une standardisation de l’information clinique. La standardisation de l’information clinique La conceptualisation de l’information et la standardisation de l’information clinique qui permet son identification précise et l’usage éventuel de l’informatique sont donc le préalable indispensable à la genèse de l’information en médecine de famille. L’information ne devient computationnelle que si elle peut être traitée par ordinateur comme une entité reproductible et mobilisable. L’ensemble des informations importantes relatives à un patient doit être rassemblé, ordonné et classé, synthétisé et restitué selon les nécessités. Dans les années 80, ceci s’appelait dossier médical3. Actuellement et suite au développement des réseaux électroniques on parle plutôt de système d’information de santé accessible au patients4. Le médecin de famille/ médecin généraliste du patient, son interlocuteur et sa référence privilégiés, en est le gestionnaire et coordinateur naturel. Dans le langage actuel des analystes informaticiens, on utilise l’appellation « Orchestrateur de processus » pour décrire cette fonction de coordination des activités des membres de l’équipe soignante autour de chaque patient. Ce composant détecte et offre une aide à l’arbitrage dynamique de conflits et s’adapte aux situations exceptionnelles imprévisibles5. Un bon système d’information permet et garantit une partie importante de l’efficience (efficacité au moindre coût) des soins, et constitue un outil fondamental d’évaluation, d’assurance de qualité, de matériel d’enseignement, de recher- che et d’aide à la décision politique éclairée. Médecine de famille et complexité La difficulté de la médecine de famille réside dans le fait qu’il s’agit d’une discipline scientifique complexe. On peut considérer la médecine de famille comme une méta-science en ce sens qu’elle doit intégrer aussi bien la connaissance médicale traditionnelle que les sciences bio- mathématiques et statistiques ou que les sciences anthropologiques et en même temps être en mesure de fournir une analyse, une pensée et un regard sur cette intégration dans ses rapports avec les personnes au service desquelles elle se place6. C’est justement la spécificité de la WONCA[WONCA ; organisation mondiale des médecins de famille. http ://www.globalfamilydoctor.com ]], l’Organisation mondiale de la médecine de famille et de son groupe de travail en classification, le WICC7 , d’avoir mis sur pied un modèle conceptuel permettant l’intégration des informations générées dans ce domaine si complexe. La Classification internationale des soins primaires est un outil international de standardisation et de structuration de l’information clinique en soins de première ligne. Elle permet de relever de façon pertinente les motifs pour lesquels les patients contactent le système de santé, l’activité développée par les médecins en réponse à la demande ainsi que les appréciations portées par ceux-ci sur les problèmes de santé portés par les patients. La Classification internationale des soins primaires (CISP-2/ICPC-2) au travers de certaines de ses spécificités (codage possible des plaintes, des peurs, des procédures, des diagnostics, etc.) est en ce sens bien plus qu’une classification et plus qu’une méthodologie de traitement de l’information clinique. C’est une proposition de regard différent sur la pratique médicale, orientée clairement vers le sujet souffrant. C’est en ce sens qu’on évoque le thème du changement paradigmatique. Le paradigme proposé pose la médecine de famille comme une méta-science orientée vers l’être humain et faite pour et avec lui. De l’univers du patient à celui du médecin ; un passage étroit C’est peu de faire de l’écoute la pierre angulaire de la rencontre médecin-patient. Encore faut-il que cette écoute soit sous-tendue par une pensée active et une dynamique de recherche des problèmes, même cachés. La rencontre médecin- patient est asymétrique dans le champ du savoir et de la représentation. Le patient, même bien portant, est quasi toujours infiltré de la crainte latente de bouleversements alors que le médecin, formé à la maladie, n’a de cesse qu’il n’en ait trouvé une. Entre maladie du patient (illness) et maladie du médecin (disease) il y a un gouffre de possibilité qu’on comprend aisément en considérant le tableau ci-dessous.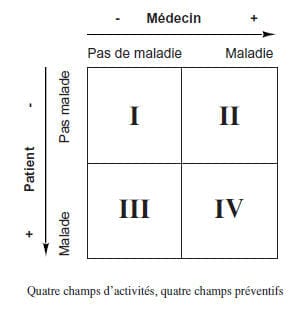 On voit qu’on crée quatre champs selon que le
patient a conscience ou non d’être malade et
que le médecin trouve ou non une maladie. Les
trois premiers champs recouvrent aussi particulièrement
bien les domaines des préventions
primaires, secondaires et tertiaires ce qui a porté
à penser que le quatrième, le champ quaternaire,
devait être pris en considération dans la clinique
quotidienne au même titre que les autres 8,9. On
a ainsi Primaire : promotion de la santé, vaccination,
examen du sujet bien portant, Secondaire
: dépistage, Tertiaire : curatif, prévention
des complications, réhabilitation, Quaternaire :
évaluation critique de l’interaction médecin-
patient. On verra dans l’exemple ci-dessous
comment cette distinction s’articule en clinique.
La structure dynamique de la
consultation et la négociation
On connaît bien maintenant l’approche SOAP,
initiée par Weed en 196910 selon laquelle un
problème apporté par le sujet (S), objectivé par
l’observateur (O) et apprécié par lui (A) fait
l’objet d’une planification (P). Cette approche
un peu mécaniciste est néanmoins utile pour
identifier et cadrer les concepts retenus par les
deux acteurs que sont le patient et le médecin.
Cette structure, légèrement transformée comme
on le verra plus loin et retranscrite dans le temps
est à la base de l’émergence de l’épisode de
soins comme unité descriptive de l’activité de
médecine générale.
Les systèmes de référence du patient et celui
du médecin ne sont toutefois pas les mêmes.
L’échange entre le patient et le médecin peut
faire penser à une traduction. Toutefois, comme
le souligne Umberto Eco « On ne traduit pas
d’une langue à l’autre, on traduit entre système
sémiotiques différents comme un roman en
film, un poème en bande dessinée ou un tableau
en poésie… La traduction est une négociation
dont les parties sortent avec un sentiment de
satisfaction raisonnable et réciproque »11.
Ainsi en va-t-il de la consultation entre patient
et médecin qui est une traduction d’un monde
conceptuel à l’autre tant sur le plan de la
perception du corps que de son fonctionnement
ou de sa représentation sociale.
Un exercice pour saisir
l’interaction de ces éléments
On reprend ici un exercice mis au point pour
un cours de formation de formateur à la structuration
et au codage donné à l’école de santé
publique de l’université libre de Bruxelles en
2000 et dont certaines parties sont encore
disponibles sur Internet12.
. Exposé de l’exercice sur l’émergence de
l’information
On trouvera ci-dessous la relation d’une consultation
complexe mais bien réelle entre un
médecin (MJ) et une nouvelle patiente de 48
ans en 1998. L’exercice consiste à créer de
l’information à partir de la matière brute, c’està-
dire à établir la liste des problèmes actifs de
la patiente dont la consultation est décrite. Actif
signifiant qu’ils sont actuels dans la prise en
charge thérapeutique de la patiente.
Comme dit plus haut, on peut décomposer notre
activité en quatre champs, I, II, II et IV. Tentez
de penser les problèmes selon qu’ils appartiennent
à l’un ou l’autre de ces champs.
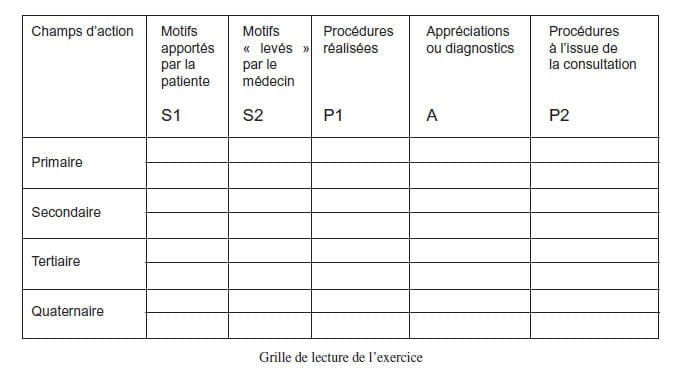
Ensuite, répartissez selon la grille S1 S2 P1 A
P2 :
• une pour les motifs de contacts (S1) apportés
par la patiente ;
• ou « levés » par le médecin (S2) ;
• une pour les actes, soit ce que vous avez fait
(P1) avant le diagnostic ;
• une pour les appréciations ou diagnostics
actifs (A) soit le fondement de vos décisions ;
• et à l’issue de cette consultation (P2).
Vous remarquez qu’il s’agit d’une variation sur
le thème SOAP. Subjectif, objectif (non repris
ici), appréciation, plan.
Soyez le plus complet possible, même si vous
imaginez répartir dans le temps tout ce qu’il y
a à faire pour rencontrer les problèmes de santé
que pose cette personne tout en construisant
avec elle une relation de confiance.
Quand vous les avez systématisés, tentez éventuellement,
au moyen de la classification CISP213
que vous téléchargez sur le site du WICC14 d’attribuer un code à chaque motif, diagnostic
ou procédure. Il est clair que ces codes ne sont
nécessaires que pour faire naître le concept
d’information, pas pour traiter la personne. La
grille de lecture est à votre disposition ci-dessus.
On voit qu’on crée quatre champs selon que le
patient a conscience ou non d’être malade et
que le médecin trouve ou non une maladie. Les
trois premiers champs recouvrent aussi particulièrement
bien les domaines des préventions
primaires, secondaires et tertiaires ce qui a porté
à penser que le quatrième, le champ quaternaire,
devait être pris en considération dans la clinique
quotidienne au même titre que les autres 8,9. On
a ainsi Primaire : promotion de la santé, vaccination,
examen du sujet bien portant, Secondaire
: dépistage, Tertiaire : curatif, prévention
des complications, réhabilitation, Quaternaire :
évaluation critique de l’interaction médecin-
patient. On verra dans l’exemple ci-dessous
comment cette distinction s’articule en clinique.
La structure dynamique de la
consultation et la négociation
On connaît bien maintenant l’approche SOAP,
initiée par Weed en 196910 selon laquelle un
problème apporté par le sujet (S), objectivé par
l’observateur (O) et apprécié par lui (A) fait
l’objet d’une planification (P). Cette approche
un peu mécaniciste est néanmoins utile pour
identifier et cadrer les concepts retenus par les
deux acteurs que sont le patient et le médecin.
Cette structure, légèrement transformée comme
on le verra plus loin et retranscrite dans le temps
est à la base de l’émergence de l’épisode de
soins comme unité descriptive de l’activité de
médecine générale.
Les systèmes de référence du patient et celui
du médecin ne sont toutefois pas les mêmes.
L’échange entre le patient et le médecin peut
faire penser à une traduction. Toutefois, comme
le souligne Umberto Eco « On ne traduit pas
d’une langue à l’autre, on traduit entre système
sémiotiques différents comme un roman en
film, un poème en bande dessinée ou un tableau
en poésie… La traduction est une négociation
dont les parties sortent avec un sentiment de
satisfaction raisonnable et réciproque »11.
Ainsi en va-t-il de la consultation entre patient
et médecin qui est une traduction d’un monde
conceptuel à l’autre tant sur le plan de la
perception du corps que de son fonctionnement
ou de sa représentation sociale.
Un exercice pour saisir
l’interaction de ces éléments
On reprend ici un exercice mis au point pour
un cours de formation de formateur à la structuration
et au codage donné à l’école de santé
publique de l’université libre de Bruxelles en
2000 et dont certaines parties sont encore
disponibles sur Internet12.
. Exposé de l’exercice sur l’émergence de
l’information
On trouvera ci-dessous la relation d’une consultation
complexe mais bien réelle entre un
médecin (MJ) et une nouvelle patiente de 48
ans en 1998. L’exercice consiste à créer de
l’information à partir de la matière brute, c’està-
dire à établir la liste des problèmes actifs de
la patiente dont la consultation est décrite. Actif
signifiant qu’ils sont actuels dans la prise en
charge thérapeutique de la patiente.
Comme dit plus haut, on peut décomposer notre
activité en quatre champs, I, II, II et IV. Tentez
de penser les problèmes selon qu’ils appartiennent
à l’un ou l’autre de ces champs.
Ensuite, répartissez selon la grille S1 S2 P1 A
P2 :
• une pour les motifs de contacts (S1) apportés
par la patiente ;
• ou « levés » par le médecin (S2) ;
• une pour les actes, soit ce que vous avez fait
(P1) avant le diagnostic ;
• une pour les appréciations ou diagnostics
actifs (A) soit le fondement de vos décisions ;
• et à l’issue de cette consultation (P2).
Vous remarquez qu’il s’agit d’une variation sur
le thème SOAP. Subjectif, objectif (non repris
ici), appréciation, plan.
Soyez le plus complet possible, même si vous
imaginez répartir dans le temps tout ce qu’il y
a à faire pour rencontrer les problèmes de santé
que pose cette personne tout en construisant
avec elle une relation de confiance.
Quand vous les avez systématisés, tentez éventuellement,
au moyen de la classification CISP213
que vous téléchargez sur le site du WICC14 d’attribuer un code à chaque motif, diagnostic
ou procédure. Il est clair que ces codes ne sont
nécessaires que pour faire naître le concept
d’information, pas pour traiter la personne. La
grille de lecture est à votre disposition ci-dessus.
 . Une consultation parmi d’autres
Marie a maintenant 48 ans. Elle est petite, déjà
bien vieille, ridée, l’air triste et effacé. Elle veut
seulement des Sérénase® 2,5 (lorazepam)* et
du Trazolan® (trazodone). Son docteur est absent.
Depuis 2 ans qu’un docteur lui a dit que le
Lexotan® n’était pas bon pour elle, elle l’a remplacé
par le Sérénase® 2.5 et s’en trouve bien.
Avant elle a pris le Lexotan® 6mg, 3 c/jr pendant
20 ans. Depuis deux jours, elle n’a plus
de Sérénase® et souffre de tremblements,
angoisses, palpitations et bouffées de chaleur.
Manifestement, un syndrome de manque de
benzodiazépine. Entre deux silences, j’apprends
qu’elle a enduré, il y a bien longtemps, un mari
alcoolique et battant et qu’il a fallu 16 ans avant
qu’elle ne s’en sépare.
En fait depuis l’âge de 24 ans, moment de son
mariage, elle a toujours pris des médicaments.
Quand elle n’a plus de Trazolan®, elle ne se
sent pas bien et n’arrive plus à dormir. Elle se
demande si les bouffées de chaleur sont dues à
ce manque de médicaments ou si c’est la ménopause
qui la rend nerveuse et la déprime. Elle
n’a plus ses règles depuis 5 mois. Elle a eu 4
enfants, n’a plus eu d’examen gynécologique
depuis la naissance de la dernière qui a maintenant
20 ans, ni d’examen des seins bien sûr.
On peut envisager une carence hormonale et
j’évoque la nécessité d’une prise de sang, d’un
examen gynéco et d’une mammographie.
Oui, d’autres personnes de sa famille ont été
malades. Son père silicotique est mort d’un
cancer du poumon. Sa mère et sa soeur en sont
mortes aussi d’ailleurs, qui fumaient beaucoup.
Elle-même fume par jour 50 grammes d’Ajja
17® bleu qu’elle roule elle-même, ce qui représente
trois paquets de cigarettes par jour. Elle
fume depuis ses 20 ans.
Non, pas d’amiante dans la maison de cité de
son enfance. Puisque je lui fais penser à ça,
elle me confie que l’année dernière un médecin
lui a parlé d’une tache au poumon sur sa radio
de thorax et lui a fait un papier pour faire un
scanner. Elle n’avait pas voulu à l’époque. Il
faut bien mourir de quelque chose, hein, docteur
!
Je lui parle de la nicotine et de la possibilité de
changer cela. Au moment de payer, elle me tend
une vignette. Elle est VIPO et sur le CPAS,
alors, vous comprenez…
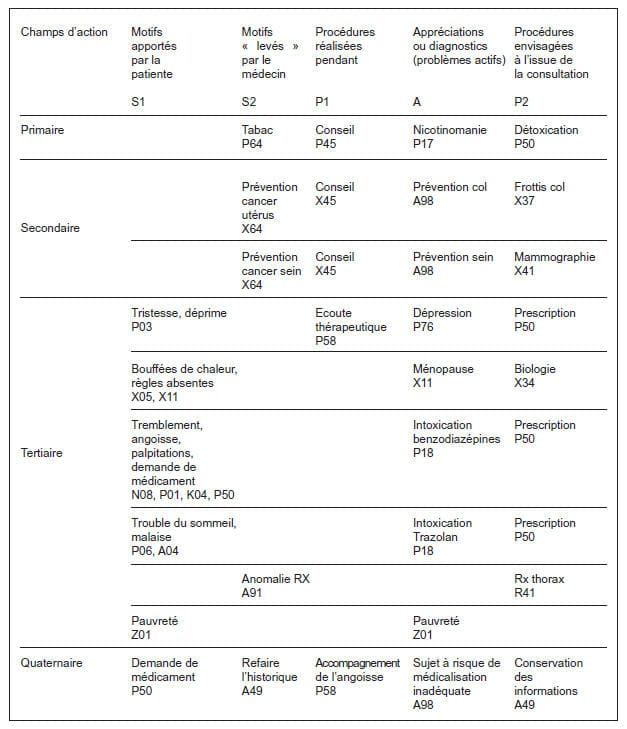
. Interprétation des problèmes actifs de la
patiente selon la grille de lecture
. Une consultation parmi d’autres
Marie a maintenant 48 ans. Elle est petite, déjà
bien vieille, ridée, l’air triste et effacé. Elle veut
seulement des Sérénase® 2,5 (lorazepam)* et
du Trazolan® (trazodone). Son docteur est absent.
Depuis 2 ans qu’un docteur lui a dit que le
Lexotan® n’était pas bon pour elle, elle l’a remplacé
par le Sérénase® 2.5 et s’en trouve bien.
Avant elle a pris le Lexotan® 6mg, 3 c/jr pendant
20 ans. Depuis deux jours, elle n’a plus
de Sérénase® et souffre de tremblements,
angoisses, palpitations et bouffées de chaleur.
Manifestement, un syndrome de manque de
benzodiazépine. Entre deux silences, j’apprends
qu’elle a enduré, il y a bien longtemps, un mari
alcoolique et battant et qu’il a fallu 16 ans avant
qu’elle ne s’en sépare.
En fait depuis l’âge de 24 ans, moment de son
mariage, elle a toujours pris des médicaments.
Quand elle n’a plus de Trazolan®, elle ne se
sent pas bien et n’arrive plus à dormir. Elle se
demande si les bouffées de chaleur sont dues à
ce manque de médicaments ou si c’est la ménopause
qui la rend nerveuse et la déprime. Elle
n’a plus ses règles depuis 5 mois. Elle a eu 4
enfants, n’a plus eu d’examen gynécologique
depuis la naissance de la dernière qui a maintenant
20 ans, ni d’examen des seins bien sûr.
On peut envisager une carence hormonale et
j’évoque la nécessité d’une prise de sang, d’un
examen gynéco et d’une mammographie.
Oui, d’autres personnes de sa famille ont été
malades. Son père silicotique est mort d’un
cancer du poumon. Sa mère et sa soeur en sont
mortes aussi d’ailleurs, qui fumaient beaucoup.
Elle-même fume par jour 50 grammes d’Ajja
17® bleu qu’elle roule elle-même, ce qui représente
trois paquets de cigarettes par jour. Elle
fume depuis ses 20 ans.
Non, pas d’amiante dans la maison de cité de
son enfance. Puisque je lui fais penser à ça,
elle me confie que l’année dernière un médecin
lui a parlé d’une tache au poumon sur sa radio
de thorax et lui a fait un papier pour faire un
scanner. Elle n’avait pas voulu à l’époque. Il
faut bien mourir de quelque chose, hein, docteur
!
Je lui parle de la nicotine et de la possibilité de
changer cela. Au moment de payer, elle me tend
une vignette. Elle est VIPO et sur le CPAS,
alors, vous comprenez…
. Interprétation des problèmes actifs de la
patiente selon la grille de lecture
Discussion
L’information relevée au cours de la consultation est reportée dans la grille de lecture systématique. Les codes ne sont portés dans le tableau que pour montrer que les concepts en cause sont standardisables et identifiables alphanumériquement et peuvent donc être reportés dans un système informatique et comptabilisés. Les lettres S1 S2 P1 A P2 sont une des façons d’utiliser l’acronyme SOAP. Rappelons que les faits cliniques eux-mêmes mis en évidence par le médecin (O) ne sont pas relevés par la CISP. Le terme subjectif n’est bien sur pas totalement adapté pour décrire l’entrée ou motif de la consultation. Si le S1 reprend effectivement ce que le patient apporte, le S2 est le fruit du travail réflexif et anamnestique du médecin, une étape déjà de l’élaboration de son processus décisionnel. Les procédures encore appelées parfois actes ou interventions sont subdivisées ici en P1, les interventions réalisées au décours de la consultation et P2, les interventions programmées à l’issue de la consultation. Notons que la prescription de médicaments est une procédure parmi d’autres. L’appréciation enfin (A) est une notion qui ne recouvre que partiellement le concept de diagnostic. Il s’agit d’une appréciation médicalement raisonnée des phénomènes en cours qui expliquent les décisions prises. Ces titres de problèmes, s’inscrivant dans le temps, sont donc aussi les titres des épisodes de soins correspondants. On remarque que le concept d’Episode préventif est utilisé en prévention secondaire et quaternaire, permettant ainsi de disposer d’un support formel aux actions envisagées. Notons que sur les dix problèmes envisagés, deux seulement font l’objet d’une conceptualisation diagnostique au sens classique du terme. La dépression, P76 définie dans la CISP avec caractère d’inclusion et d’exclusion et transcodage à la Classification internationale des maladies (CIM 10) et par là au manuel statistique des maladies mentales (DSM IV), est en réalité le seul diagnostic classique. Le concept codé A91 signifie que l’item en cause est une anomalie sérieuse non encore expliquée. Les autres appréciations sont d’ordre symptomatique (P17 nicotinomanie, P18 intoxication médicamenteuse, Z01 pauvreté, X11 ménopause) et ne sont que des reprises, éventuellement en jargon médical, de la verbalisation de la patiente. Les problèmes peuvent être numérotés et constitueront dès lors la liste des problèmes qui auront chacun une date d’ouverture et qui ouvrent les épisodes correspondants. Il ne s’agit ici que des problèmes actifs relevés lors de cette consultation. Une anamnèse plus systématisée pourra ultérieurement faire apparaître des problèmes passifs de signification diagnostique, pronostique ou thérapeutique sérieuse et qui devront s’ajouter à cette liste. Cet exercice de mise en ordre de l’information médicale sur base d’une consultation réelle ne préjuge pas des objectifs de la consultation hic et nunc. Il s’agit d’un exercice de globalité ; le sujet est abordé sous l’angle biologique mais aussi psychologique et social. Les différentes composantes qui fondent la perception de la santé sont traitées de concert. Il s’agit d’un exercice d’intégration ; les différents domaines de l’activité (I, II, III) sont abordés y compris le regard sur le processus en cours (IV). Dans le cas présent, la patiente est repartie avec ses prescriptions, des recommandations et pour seule trace tangible d’activité préventive, un document de demande de mammographie, à réaliser éventuellement dans les trois mois. L’objectif premier est de capter la confiance de la personne et d’établir la relation. On a établi ici ce qui pourrait être un agenda raisonné du médecin. L’agenda du patient contient ce qu’il a demandé mais aussi ce qu’il laisse supposer et tout ce qu’il ne dira qu’après avoir testé la capacité du médecin généraliste à écouter et répondre. Le temps joue en faveur de cette relation. C’est de cette façon que doit être comprise la longitudinalité. Les différents problèmes relevés doivent dorénavant être présents à l’esprit du médecin généraliste qui décidera à quel moment il sera acceptable d’en parler au patient. Un système informatique bien conçu doit le soutenir dans ce sens. L’acceptabilité d’une procédure est en réalité le fruit d’un consensus entre parties. La gestion adéquate de la relation personnelle et le management habile des procédures à réaliser permettront de calmer l’angoisse du malade mais aussi celle du médecin, maîtrisant ainsi le processus de production de bien de santé, un des objectifs de la prévention quaternaire. Cet exercice permet donc aussi de voir comment des concepts abstraits tels que globalité, intégration, acceptabilité et longitudinalité font en réalité partie du travail quotidien du médecin de famille. Il met aussi en évidence la difficulté réelle à laquelle est confronté cet homme orchestre qui doit saisir, comprendre, analyser, maîtriser et orienter en quelques minutes.Documents joints
- Segal J, Théorie de l’information : sciences, techniques et société de la seconde guerre mondiale à l’aube du XXIe siècle. Thése. Université de Lyon ; 1998.
- Barry CA, Bradley CP, Britten N, Stevenson FA, Barber N : « Patients’ unvoiced agendas in general practice consultations : qualitative study ». BMJ 2000, 320(7244) :1246-1250
- « Le dossier médical en soins de santé primaires : fourre-tout ou mémoire organisée ? », Cahier du GERM 1983, 165.
- Wang T, Pizziferri L, Volk LA, Mikels DA, Grant KG, Wald JS, Bates DW : “Implementing patient access to electronic health records under HIPAA : lessons learned”. Perspect Health Inf Manag 2004, 1:11.
- Roucoux F : Orchestration Médicale Dirigée par des Itinéraires Cliniques Adaptatifs. WALEO 3 – Exercices 2008/2009 – Formulaire de soumission de proposition ; 2008
- Van Dormael M : « Le Médecin généraliste du futur ». Santé conjuguée Janvier 2000, 11.
- Jamoulle M, Roland M, Dendeau B : Structuration et standardisation de l’information médicale http ://docpatient.net/cispform/plan.html (accédé le 20 Septembre 2008).
- Jamoulle M : « Information et informatisation en médecine générale ». In Les informa-g-iciens : 1986 ; Namur. Presses Universitaires de Namur ; 1986 :193-209.
- Jamoulle M, Roland M : « Champs d’action, gestion de l’information et formes de prévention clinique en médecine générale et de famille ». Louvain médical 2003, 122 :358-365.
- Savage P : « A book that changed my practice ; Problem oriented medical records ». British Medical Journal 2001 February 3, 322 :275.
- Eco H: Dire presque la même chose : Expériences de traduction : Grasset ; 2007.
- Site Internet du Wonca international Classification Committee ; la CISP titres courts disponible à http ://www.globalfamilydoctor.com/ wicc/pagers/french.pdf (accédé le 20 septembre 2008).
- 1Jamoulle M, Roland M, Humbert J, Brûlet JF : Traitement de l’information médicale par la Classification Internationale des Soins Primaires 2ème version (CISP-2), assorti d’un glossaire de médecine générale, préparé par le Comité International de Classification de la WONCA. Bruxelles : Care Edition ; 2000.
- Site Internet du Wonca international Classification Committee ; la CISP titres courts disponible à http ://www.globalfamilydoctor.com/ wicc/pagers/french.pdf (accédé le 20 septembre 2008).
Cet article est paru dans la revue:
Santé conjuguée, n° 46 - octobre 2008
La Faculté ouverte de politique économique et sociale : entre théorie et action
La Faculté ouverte de politique économique et sociale (FOPES) propose une formation alliant l’exigence scientifique qui est sanctionnée par un diplôme de master universitaire et la pratique de terrain de l’étudiant composée de savoirs spontanés et(…)
Dessine moi une consultation
A l’aide de cartes, on peut mettre en perspective une consultation.
Que peut apporter l’anthropologie médicale à la pratique de la médecine ?
Etant donné la diversité croissante des patients, il devient de plus en plus important pour les médecins de comprendre les facteurs sociaux et culturels qui influencent leur santé et leur prise en charge. Dans un contexte(…)
Le difficile enseignement de la démarche clinique
Les chemins sont nombreux et complexes qui mènent à un diagnostic. Il importe de les (re-)connaître et de les évaluer pour améliorer la qualité de l’enseignement et l’acquisition progressive du raisonnement clinique des étudiants.
Sciences humaines et médecine : une alliance féconde
Pendant les années 90, la place importante des sciences humaines dans les études de médecine a été réaffirmée. Durant cette période, riche en progrès des connaissances en biologie et en technologie, les partisans de la réforme(…)
L’infirmier bachelier spécialisé en santé communautaire : collaboration entre la santé et le social. Pour quelle pratique, pour quels besoins ?
C’est probablement l’une des premières professions du champ de la santé à avoir renversé le paradigme ancien qui attribuait au social et au communautaire un rôle négligeable dans l’action de santé. Aujourd’hui, l’apport des infirmiers bacheliers(…)
Les cadres de la relation
Comment, face au savoir du professionnel, faire place et rendre justice à la parole du patient ? L’approche socio-anthropologique peut nous aider à trouver des réponses. Mais cela peut- il faire l’objet d’un enseignement même alternatif(…)
La formation permanente au service de la formation initiale
La complexité du travail social ne peut s’accommoder de la déconnection des formateurs par rapport à la pratique. C’est pourquoi la co-construction des savoirs entre formateurs et gens de terrain en formation continue est garante d’une(…)
Genèse de l’information clinique ; de la plainte aux concepts opératoires en médecine de famille
Identifier, analyser et traduire en concepts opératoires les problèmes relevés lors d’un contact avec un patient peut se faire selon une grille de lecture à deux axes qui est présentées ici en même temps qu’un exercice(…)
Une sociologie de combat
Si les soignants étudiaient la sociologie, y aurait-il moins d’inégalités sociales de santé ? De quel silence, et de quel blocage sont-elles entourées ? Un sociologue plaide pour que les médecins intéressés par la question s’emparent(…)
Du bon usage de la sociologie
Dans un univers de béton et de mal-être, la rencontre avec des sociologues de terrain a permis à des généralistes d’analyser leurs pratiques, et de trouver des solutions associatives.
Devenir « médecin de famille »
Il est urgent d’en finir avec la folie hospitalière et de redonner leur place au médecin de famille et aux petites structures proches des patients. On peut former les futurs médecins à exercer pleinement leur rôle,(…)
Formation interprofessionnelle : une exigence pour une approche intégrée des soins
Le vieillissement de la population et l’augmentation de la prévalence des maladies chroniques rendent impérative une meilleure collaboration entre les différents soignants. La formation interprofessionnelle est un des moyens de l’améliorer. Elle favorise une meilleure connaissance(…)
L’émancipation de tous les hommes
L’éducation populaire chez nous, comme en Amérique latine, est liée aux perspectives d’affrontement autour de la justice sociale, économique et culturelle. Son histoire et son actualité se structurent autour de trois orientations qui sont autant d’interrogations(…)
Les pages ’actualités’ du n° 46
Soigner ceux que le monde oublie peu à peu
Médecins du Monde est une association de solidarité internationale qui porte secours aux populations les plus vulnérables et lutte pour que tous aient accès aux soins de santé. En Belgique, Médecins du Monde mène depuis fin(…)
L’accompagnement des usagers de drogues par les médecins généralistes, quinze ans après…
Les besoins des médecins généralistes dans l’accompagnement des usagers de drogues ont beaucoup évolué depuis les premières prises en charge « autorisées » au début des années 90 : pourquoi, quels sont-ils, que mettre en place(…)
Les médecins généralistes et les associations de promotion de la santé…
La promotion de la santé, vous en avez déjà entendu parler. Mais en pratique, que pensent des médecins généralistes les associations identifiées comme actrices en promotion de la santé ? Et qu’avons-nous à leur répondre ?(…)
Grandeur et misères des plans Impulseo
Pour faire face à la désaffection pour la médecine générale, deux plans nommés Impulseo ont été lancés. Ils constituent une première réponse au problème, utile mais incomplète. Ce n’est qu’en travaillant sur l’ensemble des paramètres de(…)
Le Centre d’expertise recommande l’encouragement du développement du paiement forfaitaire dans les soins de première ligne (communiqué de presse)
À Bruxelles, un rapport du Centre d’expertise a été présenté le mercredi 10 septembre sur l’évaluation du système du paiement forfaitaire comparé au paiement à l’acte en médecine générale. Ce rapport est le résultat de trois(…)
Trop d’antidépresseurs en maison de repos ?
Les prescriptions d’antidépresseurs en maisons de repos atteindraient des chiffres inimaginables. Cette réflexion de la ministre de la Santé pose question : les généralistes seraient-ils des prescripteurs irresponsables ? Ou y aurait-il une autre explication ?(…)